Introducción
El síndrome de agujero rasgado posterior también llamado síndrome del foramen yugular, es el resultado del daño o afección a los nervios craneales IX, X y XI y de las estructuras vasculares que emergen de este como la vena yugular interna1 . Es causado por patología localizada en la base del cráneo que puede ser de origen tumoral (schwannomas de los nervios del agujero rasgado posterior, Paragangliomas yugulares, extensión de tumores locales como en el carcinoma de nasofaringe por invasión y/o metástasis)2,3 , y de causa no tumoral,que a su vez pueden ser las traumáticas (fracturas de la base de cráneo), inflamatorias (osteomielitis de la base del cráneo, meningitis basal, enfermedad de Paget, sarcoidosis) y otros desórdenes como la siringobulia, la diabetes mellitus o las porfirias, que pueden ocasionar un síndrome de agujero rasgado posterior por inflamación o extensión hacia las estructuras ya mencionadas.
El agujero rasgado posterior o foramen yugular se encuentra en la base del cráneo y es una gran abertura entre el hueso occipital y la parte petrosa del hueso temporal y de aquí emergen del cráneo la vena yugular interna y los nervios craneales IX, X y XI.
En ocasiones el síndrome no se presenta de manera total es decir que afecte a todos los componentes sino que los afecta parcialmente, lo que da pie a otros síndromes conocidos en conjunto como síndromes de agujero rasgado posterior como: Vernet (con parálisis ipsilateral de los nervios craneales IX, X y XI); Villaret (es una lesión del espacio retrofaríngeo o retroparotídeo causando una parálisis ipsilateral de los nervios craneales IX, X y XI y de las fibras simpáticas cervicales produciendo un síndrome de Horner); el síndrome de Collet Sicard es similar al síndrome de Villaret pero sin síndrome de Horner. El síndrome de Jackson aparece con la lesión radicular o nuclear de los nervios craneales X, XI y XII, resultando en una parálisis de los nervios hipoglosovago y accesorio, cursando con una parálisis flácida ipsilateral del paladar blando, faringe y laringe; así como atrofia de los músculos esternocleidomastoideo, trapecio y de la lengua. El síndrome de Schmidt (vago-accesorio) se da cuando hay lesión de los núcleos ambiguo, espinal y bulbar del XI par craneal resultando en una parálisis ipsilateral del paladar blando, faringe y laringe y atrofia de los músculos esternocleidomastoideo y trapecio. El Sx de Tapia (síndrome vagohipogloso) se caracteriza por una parálisis ipsilateral del paladar blando, faringe y laringe y parálisis con atrofia de la lengua. Todos estos síndromes dependiendo del nivel de afección pueden producir como síntomas principales disfonía, disfagia, parálisis del paladar blando, anestesia faríngea, incapacidad para girar la cabeza y levantar los hombros, desviación de la barba hacia abajo, al lado de la lesión al oponer resistencia. El síntoma más común cuando hay afección vascular es el acúfeno pulsátil. Cuando la patología se extiende mas allá del foramen yugular puede afectar otros pares cuando hay alteración de otros orificios como el meato acústico interno (VII y VIII pares, provocando parálisis facial, hipocusia o vértigo), la fosa de Gasser (V par), el canal de Dorello (VI par) o el orifico condileo anterior(XII).
Dentro de la etiología más frecuente de este síndrome están los Paragangliomas que son tumores que crecen en la base del cráneo, y forman colecciones de tejido (llamado paragangliónico), el cual es visto en la médula y en las glándulas adrenales (por lo que estos tumores producen catecolaminas). Esto puede ocurrir a lo largo del curso del nervio glosofaríngeo o de otros nervios craneales bajos y adosados a las paredes de la vena yugular interna. Estos tumores crecen en la proximidad de la abertura del foramen yugular, en la base del cráneo y se pueden comunicar a los espacios intra y extracraneales. Por ejemplo hacia la porción profunda del oído medio, del cuello y del ángulo de la mandíbula. La compresión de los nervios y otras estructuras en la proximidad del tumor glómico ocasiona síntomas, como la hipoacusia por invasión del tumor al oído medio, acúfeno pulsátil por compresión del nervio auditivo o por la irrigación del tumor, vértigo por lesión a los nervios vestibulares.
A la exploración física se puede encontrar una masa de color azulado en la cavidad de oído medio, thrill al colocar un estetoscopio sobre el hueso mastoideo. En los tumores más extensos podemos observar lesión o daño a los nervios craneales que emergen del foramen yugular con déficit neurológico de los mismos. Invasión a estructuras nerviosas, por extensión hacia fosa posterior causando compresión por la masa tumoral con déficit cerebral, así como bloqueo por compresión del seno sigmoides causando aumento de la presión intracraneana.
El diagnóstico de estos tumores se hace por historia clínica y por estudios de imagen como tomografía computada (TC) y resonancia magnética (RM), así como en el caso de los tumores de origen vascular se puede valorar los niveles de ácido vanilmandélico en los cuales se ha demostrado este se encuentra elevado en un 10% de los casos.
La osteomielitis de la base del cráneo (OBC), es una de las infecciones más devastadoras con morbilidad y mortalidad potenciales, también llamada otitis externa maligna (OEM) por su evolución, presenta daño a los tejidos blandos preauriculares, cartílago y hueso con afección de casi todos los pares craneales. Si no es tratada puede extenderse hacia la base del cráneo, fosa infratemporal , espacio parafaríngeo, a lo largo de la nasofaringe con extensión intracraneal y provocar la muerte de los pacientes que en lo general tienen problemas de inmunosupresión (secundarios a diabetes mellitus, infección por VIH y otros estados de inmunodepresión). El factor más común para la presentación de la OEM identificado es la presencia de Diabetes mellitus en el 90% y en personas mayores de 60 años. El microorganismo más frecuentemente encontrado es la Pseudomona auriginosa en un 99.2%; aunque pueden encontrarse Salmonella, Micobacterium tuberculosis, Actinomices, Aspergillus flavus, Aspergillus fumigatus, Estafilococcus aureus y epidermidis.
La patogénesis de la infección es a través de la punta de la mastoides y el foramen yugular con trombosis potencial del seno sigmoides y pares craneales bajos (IX, X, XI), trombosis del seno transverso y sepsis que puede afectar al seno lateral y senos petrosos superior e inferior con osteomielitis progresiva avanzando dentro del ápex petroso, fosa media, base del esfenoides y clivus de la fosa posterior, hueso temporal contralateral y base del cráneo7 . El diagnóstico se hace por clínica y laboratorio sospechándose cuando hay dolor, exudado, edema, tejido de granulación, microabscesos, tecnecio 99 positivo, falla del tratamiento local después de una semana y la presencia de la Pseudomona auriginosa considerando estos como criterios mayores para el diagnóstico, los criterios menores se dan con TC positiva, parálisis de nervios craneales, diabetes mellitus y otras condiciones debilitantes.8
Los estudios con radioisótopos como el Galio-67 identifican los procesos inflamatorios del hueso, mientras que los estudios con Tecnecio –99 reflejan el incremento agudo de la actividad osteoblástica lo cual es indicativo de osteitis u osteomielitis.9 El tratamiento se basa en establecer la extensión de la enfermedad y dando una terapia antibiótica adecuada con fluoroquinolonas como la Ciprofloxacina y la Ofloxacina por 6 a 12 semanas en adultos y 2 a 3 semanas en los niños, reportándose una cura del 80 a 100%.10 Otro manejo propuesto es el oxígeno hiperbárico que por fagocitosis oxidativa matan a los microorganismos aerobios y promueve la osteogénesis y angiogénesis.11 El tratamiento quirúrgico consiste en una petrosectomía subtotal.14
El manejo en general del síndrome de agujero rasgado posterior depende de la causa pudiendo ser quirúrgico o no quirúrgico y éste último a su vez puede ser expectante o médico como en el caso de la osteomielitis de la base del cráneo. En los tumores glómicos pueden manejarse con embolización, resección quirúrgica y finalmente radioterapia,(en algunos casos en donde no se puede realizar cirugía o embolización).
Materiales y métodos
Se analizaron 21 expedientes de pacientes que se presentaron en el servicio de Otorrinolaringología en el Hospital Juárez de México de 1991 a 2001, con sintomatología sugerente de daño o afección a los componentes del agujero rasgado posterior. Se revisaron edad, sexo, sintomatología de presentación, causa aparente y métodos diagnósticos de laboratorio e imagen así como el tratamiento establecido. Los resultados se presentarán en gráficas y tablas con un breve análisis de los mismos.
Resultado
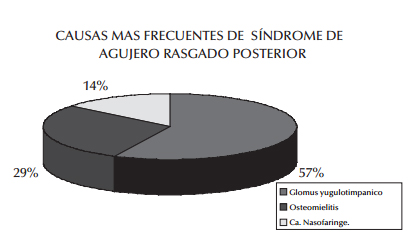
Se revisó casuística de 1991 a 2001 donde se encontraron 21 pacientes con patología a nivel de Agujero rasgado posterior, de los cuales 12 con diagnóstico de Paraganglioma yugulo-timpánico (57.14%), 6 con diagnóstico de osteomielitis de la base del cráneo (28.57%) y 3 con carcinoma de nasofaringe (14.28%) ( gráfica 1).
La edad de presentación fué entre los 24 a 68 años con una media de 50 años, el sexo más afectado fué el femenino con una relación de 5:1 con respecto al masculino. De los 12 pacientes con paraganglioma el 90% se presentó sin sintomatología de agujero rasgado posterior en cuanto a los componentes nerviosos al momento de ingresar a nuestro servicio, pero el 100% presentaba acúfeno pulsátil por el componente vascular.
De los pacientes con OBC el 100% presentó sintomatología relacionada con afección a los pares craneales IX, X y XI, con acúfeno pero no pulsátil y otras afecciones como parálisis facial. De los 3 pacientes con carcinoma de nasofaringe el 100% se presentó con sintomatología relacionada con el Síndrome de agujero rasgado posterior por extensión tumoral. En 9 de los pacientes se encontró sintomatología como disfonía y se les realizó a estos laringoscopía indirecta observando parálisis cordal en posición paramedia en el 66.6% de estos y en posición media en el 33.3% (tabla 1). También como hallazgo importante se observó en los mismos 9 pacientes descenso del paladar blando y disminución del reflejo nauseoso.

El método diagnóstico por imagen más utilizado fué la TC en el 100% de los pacientes la cual tuvo una sensibilidad del 90.4% para detectar lesión del agujero rasgado posterior y una especificidad del 57.14% en el diagnóstico final. La IRM se realizó solo a 16 pacientes (76.19%) con una sensibilidad del 100% y una especificidad del 62.5%. Se realizó gammagrama con tecnecio 99 en los pacientes con OBC encontrando una sensibilidad y especificidad del 100%.
Se realizaron estudios de laboratorio en busca de elevación del ácido vanilmandélico en los 12 pacientes con paraganglioma no encontrando en ningún paciente elevación del mismo.
La forma de manejo empleada en nuestra institución se especifica en la (tabla 2).

De acuerdo a la evolución de los pacientes el porcentaje de curación encontrado fué de 80.9% de los cuales el 14.2% requirió de traqueotomía a permanencia por la parálisis cordal que presentaron y los datos de disnea progresiva. La mortalidad fué del 19.4% encontrando que la principal causa de muerte fueron complicaciones relacionadas con patología de base como diabetes mellitus y descontrol metabólico en un muy bajo porcentaje (aproximadamente el 10%), otras causas de muerte fueron infección nosocomial por neumonía en un paciente y en otro paciente en el que la extensión del tumor de nasofaringe fue irresecable y no respondió a menejo con radioterapia.
En tres pacientes con paraganglioma (25%) se observó recidiva del tumor tres años después y en los pacientes con osteomielitis una de las principales complicaciones fué el descontrol metabólico de la glucemia ya que el 100% de estos tuvo antecedentes de diabetes mellitus. En un paciente se presentó neumonía nosocomial la cual fué controlada. En dos pacientes con carcinoma de nasofaringe (33.3%) se tuvo que realizar traqueotomía de urgencia ya que presentaron datos de dificultad respiratoria aguda y bronco aspiración.
De acuerdo a la literatura en lo mencionado por Adams RD en 199312 en cuanto a que el género más afectado es el femenino encontrándose en una relación de 5:1 con respecto al masculino, lo corroboramos en nuestro estudio en donde también el sexo más afectado fué el femenino y la relación entre sexos es de 5:1 así como la edad de presentación que es en adultos mayores de 50 años aunque hay otras fuentes como en la de Iwasaki 19912 que refiere la edad de presentación por arriba de los 60 años.
También se observó que en los pacientes con paragangliomas la determinación de ácido vanilmandélico no es confirmatoria de la enfermedad ya que ninguno de nuestros pacientes presentó elevación de esta, y solo nos orienta en cuanto a la actividad tumoral y que el estudio diagnóstico con más especificidad es la IRM aunque la TC muestra una sensibilidad importante de acuerdo a los estudios realizados por Mancuso en 1995.13
En la osteomielitis de la base de cráneo el estudio de imagen con mayor especificidad es el gammagrama ya sea con galio o tecnecio porque nos habla de la actividad de la enfermedad y nos orienta al tiempo de terapia médica y cuando suspenderla así como lo menciona Cohen y Freemann en 1990.
La mayoría de los pacientes con paraganglioma no presentaron sintomatología relacionada con deterioro de las estructuras nerviosas del agujero rasgado posterior pero si de acúfeno pulsátil por daño a la vena yugular interna en el 100% de estos; a diferencia de los pacientes con OBC o con carcinoma de nasofaringe que presentaron como cuadro clínico a su ingreso datos bien concluyentes de daño a las estructuras contenidas en el foramen yugular.
Conclusión
1. Podemos concluir que la patología del síndrome de agujero rasgado posterior es muy variada y extensa, incluyendo desde procesos neoplásicos propios de las estructuras contenidas en éste, hasta procesos metastáticos a base del cráneo y de tipo inflamatorio ya sea por enfermedades sistémicas inmunes, degenerativas o infecciosas como en la OEM por OBC.
2. Dentro de la casuística de nuestro hospital la causa más frecuente de síndrome de agujero rasgado posterior fué el Paraganglioma yugulotimpánico el cual ocupa el 57% de los padecimientos, siguiéndolo la osteomielitis de la base de cráneo con el 29% y en tercer lugar el carcinoma de nasofaringe con un 14%.
3. Los métodos diagnósticos deben ser enfocados a los síntomas y signos realizando una excelente historia clínica ya que esta dará la pauta para el diagnóstico preliminar y de este se partirá para confirmarlo con otros estudios de laboratorio y gabinete.
4. El tratamiento se dará de acuerdo a la patología o afección encontrada, sabiendo que no todos los pacientes son candidatos a cirugía si tenemos en cuenta la edad de los mismos y de otras enfermedades asociadas que ponen en riesgo su vida, se dará tratamiento en forma individual de acuerdo a las necesidades de cada paciente, la evolución de su padecimiento y los hallazgos encontrados en los estudios necesarios para cada tipo de patología. Tabla 2
Autores
Dra. Veronica Vázquez Ballesteros
Medico residente de segundo año, Otorrinolaringología, HJM
Dr. Francisco Javier Saynes Marín
Medico residente de tercer año, Otorrinolaringología, HJM
Dr. Guillermo Hernández Valencia
Medico Jefe de servicio de Otorrinolaringología, HJM
Bibliografía
1. Schmal F. Laubert A. Initial manifestation of localized myasthenia gravis as a differential diagnosis to foramen Yugular syndrome. Medizinischen Hannover. 10 (12): 500-1, 1992.
2.Iwasaki K. Kondo A. Accessory nerve neurinoma manifesting with typical jugular foramen syndrome. Neurosurgery 29(3): 455-9. Sep. 1991.
3. Haythem Ali. Muhyi Al-Sarraf. Nasopharyngeal cancer. Hematology/oncology Clinics of North America. Volume 13. No.4, August 1999.
4. Schweinfurth JM. Jonson JT. Weissman J. Jugular foramen syndrome as a complication of metastatic melanoma. American Journal of Otolaryngology. 14(3): 168-74, May-Jun 1993.
5. Lee KJ, Goodrich I. Related neurology. In: Lee KJ, ed. Essential otolaryngology. New York: Mc Graw-Hil, 1993:957.
6. Phero JC. Katz JA. Evaluation and management of patients with cronic head and neck pain. In: Paparella MM. Otolaryngology. Philadelphia 1991: 817.
7. Waldrogel FA etal : Osteomyelitis : a review of clinical features therapeutic consideration and unusual aspects, N.Engl J.Med 282 198-206, 282: 260-266, 282:316- 322, 1970
8. Sahoo. Prataprao. Sajeeb. Malignant otitis externa with skullbase. Malignant otitis externa. Otolaryngology. 1998.
9. Cohen D and Freidman P : The diagnostic criteria of MEO J laryngol atol 101 : 216 – 221, 1987
10. Strauss M : Current therapy of MEO, DRL HNS 102: 174-176, 1990
11. Mader JT and Lone JT: MEO cure with HBO as adjuvant therapy Arch, ORL, 108 : 38-40, 1982.
12. Adams RD, Victor M. Cerebrovascular disease. In: Principles of neurology. New York. 1993:669
13. Mancuso AA, Hanafee WN. Computed tomography and magnetic resonance imaging of the head and neck, 2nd. Baltimore:Williams and wilkims,1985.
14. Ame dee, Mann WJ: Osteomyelitis of the skull base – an unusual manifestation. Americal journal of Otolaryngology 10 (5) : 402 – 404, 1989
Guardar